Maculadegeneratie:
Aandoening van het netvlies
U heeft een aantal onderzoeken in het ziekenhuis gehad. Daaruit blijkt dat u een aandoening aan het netvlies in uw oog heeft die maculadegeneratie heet. Hier leest u wat maculadegeneratie is en hoe we dit behandelen.
Specialismen en team
Afspraak en contact
088 979 29 30
ma t/m vr van 08.30 – 10.30 uur en 13.30 – 15.30 uur
Locatie
HMC Antoniushove
AdresBurgemeester Banninglaan 1, 2262 BA Leidschendam
Bewegwijzeringbegane grond
Gezondheidscentrum Hubertusduin
AdresBronovolaan 3
2597 AX Den Haag
-1e etage (souterrain), route 111
Ankers
Over maculadegeneratie: Aandoening van het netvlies
U heeft een aantal onderzoeken in het ziekenhuis gehad. Daaruit blijkt dat u een aandoening aan het netvlies in uw oog heeft die maculadegeneratie heet. Hier leest u wat maculadegeneratie is en hoe we dit behandelen.
Wat is maculadegeneratie?
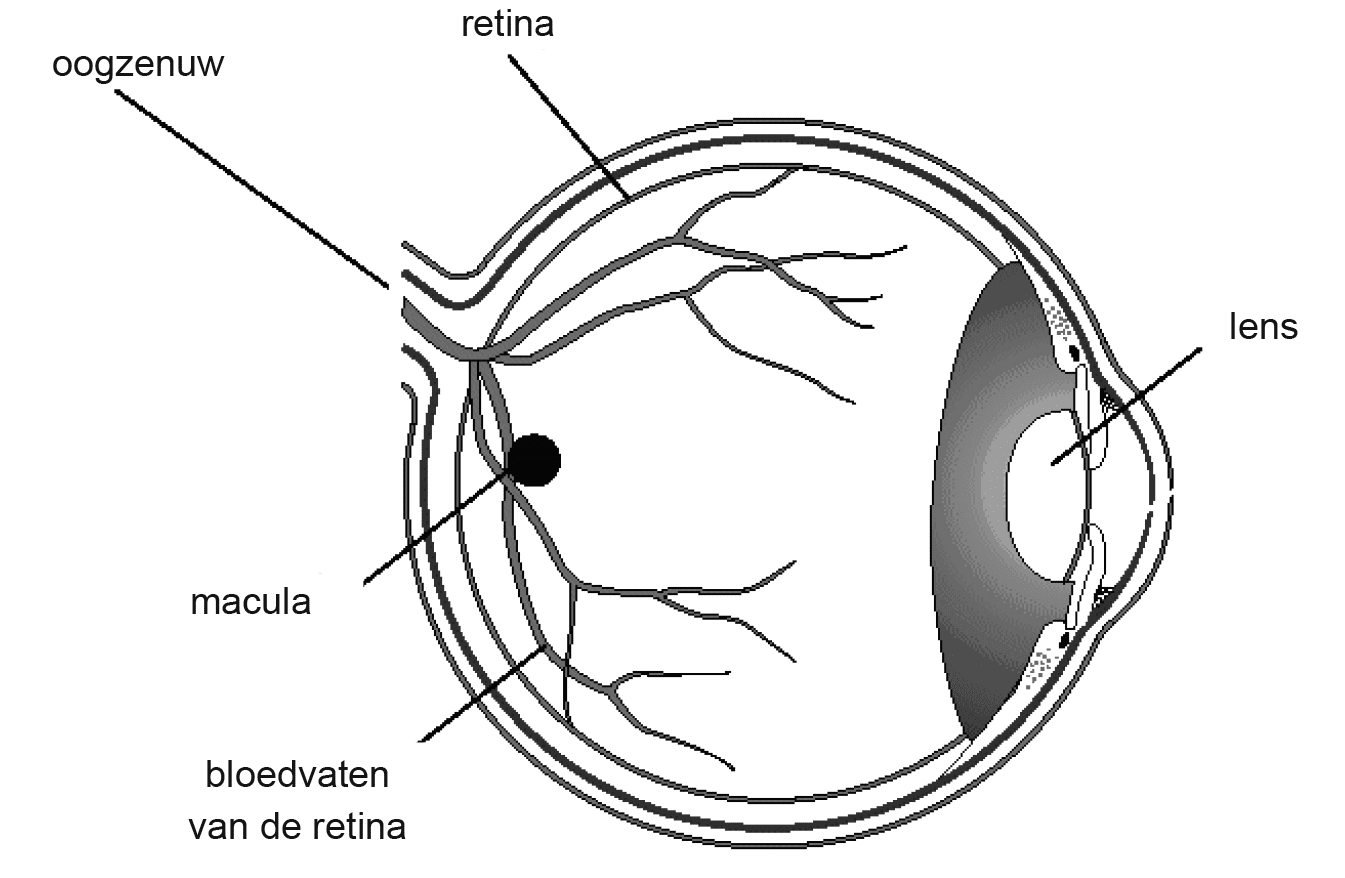
Maculadegeneratie is een slijtage van de gele vlek van het netvlies. Degeneratie betekent: “achteruitgaan in functie”. De macula is de gele vlek. In het netvlies zitten staafjes en kegeltjes. Dit zijn cellen die lichtprikkels omzetten in elektrische prikkels. De elektrische prikkels worden via de oogzenuw naar de hersenen geleid en daar omgezet in een beeld.
Op de afbeelding ziet u een doorsnede van het oog. De gele vlek (de macula) zorgt voor het zien van kleine details. Dit komt door de kegeltjes die in het centrum van het netvlies aanwezig zijn. De kegeltjes zorgen voor een gedetailleerd en gekleurd beeld. Buiten dit centrum zorgen de staafjes voor een breed gezichts- of blikveld. Door de staafjes kunt u bijvoorbeeld bewegingen zien. Het afsterven van de kegeltjes in het netvlies heet maculadegeneratie. Het scherpe zien verdwijnt en er blijft midden in het beeld een vlek achter. De rest van het netvlies blijft wel werken.
Vormen van maculadegeneratie
Er zijn verschillende vormen van maculadegeneratie. Hieronder leggen we ze uit.
Juveniele maculadegeneratie
Juveniele maculadegeneratie krijgen mensen op jonge leeftijd en is erfelijk. Juveniele maculadegeneratie komt weinig voor. In het vervolg van deze informatie gaan we hier daarom niet in.
Leeftijdgebonden maculadegeneratie (LMD)
Deze vorm van maculadegeneratie komt het meeste voor. De leeftijdgebonden maculadegeneratie begint meestal na het vijftigste levensjaar. Ook kan LMD ontstaan als gevolg van andere ziekten (onder andere diabetes mellitus) of een verwonding van het oog. Bij mensen boven de 50 jaar is leeftijdgebonden maculadegeneratie (LMD) de belangrijkste oorzaak van slechtziendheid. Er zijn twee vormen van leeftijdgebonden maculadegeneratie: de droge en de natte.
- De “droge” leeftijdsgebonden maculadegeneratie
Deze vorm begint als kleine, bleekgele afzettingen in het netvlies zich ophopen in de macula. Dit gaat samen met vermindering van het aantal kegeltjes in de macula, waardoor het zien slechter kan worden. Dit is een heel langzaam verlopend proces. Het kan vele jaren duren voordat het zicht achteruitgaat. Vaak hebben mensen met droge LMD ook last van een vertekening van het beeld; rechte lijnen gaan krom lopen. Meestal komt LMD in beide ogen voor.Als u droge LMD heeft, is het belangrijk dat u in de gaten houdt of de vertekening in het beeld erger wordt. U ziet dan bijvoorbeeld een bocht in een raamkozijn of regel van een schrift. Dit kan wijzen op het ontstaan van de ernstigere, “natte” leeftijdgebonden maculadegeneratie. - De “natte” leeftijdsgebonden maculadegeneratie
Deze vorm van LMD heet ook wel natte LMD, schijfvormige LMD of ziekte van Junius-Kuhnt. Bij natte LMD gaat het verlies van het gezichtsvermogen sneller. De natte LMD ontstaat als bloedvaatjes achter de macula gaan groeien. Hierbij komt vocht en bloed in of onder het netvlies terecht. Bloed beschadigt de lichtgevoelige cellen in het netvlies.Dit veroorzaakt een snelle en ernstige achteruitgang van het gezichtsvermogen. Uiteindelijk ontstaat een litteken in de macula. Hierdoor verliest u het centrale zien. Natte LMD komt meestal bij 1 oog voor. Opvallend is dat het andere oog nog lang goed kan blijven.
Hoe beïnvloedt LMD het gezichtsvermogen?
Uw gezichtsvermogen verandert wanneer er meer kegeltjes in de macula verloren gaan. Bij de droge LMD vallen er geleidelijk kleine stukjes uit het beeld weg. Heel langzaam zal u minder goed kunnen zien. Bij de natte vorm van LMD raken de beelden vervormd. Hier wordt het gezichtsvermogen meestal snel slechter. Uiteindelijk leidt LMD tot een blinde vlek in het centrum van het blikveld. De omgeving kunnen de meeste mensen met LMD wel redelijk blijven zien.
Het komt weinig voor dat mensen bijna niet meer zien of blind worden.
Vaststellen van de LMD
Voor het vaststellen van LMD test de oogarts eerst uw gezichtsscherpte. U krijgt druppels in uw ogen die uw pupil wijder maken. De oogarts kan met een lamp en een vergrootglas het netvlies onderzoeken. Dit onderzoek heet “spiegelen”.
Wanneer onduidelijk is hoe uitgebreid de maculadegeneratie is, doen we een fluorescentie-onderzoek (zie de informatie over “Fluorescentie-onderzoek”) of een scan van het netvlies (Optical Coherence Tomography (OCT)) gedaan.
Een test die u zelf thuis kunt doen, is de Amslertest (zie onderin deze informatie). Wanneer u merkt dat de vervormingen toenemen, moet u binnen 1 week een afspraak met uw oogarts maken.
Ontstaan van leeftijdsgebonden maculadegeneratie
Er zijn verschillende factoren die van invloed zijn op het ontstaan van LMD.
Leeftijd
Leeftijd is de belangrijkste risicofactor voor LMD.
Erfelijkheid
Een aantal onderzoeken toont aan dat LMD erfelijk kan zijn. Dit betekent dat u een groter risico heeft op het krijgen van de aandoening als 1 of meer van uw familieleden LMD heeft.
Roken
Door roken wordt de hoeveelheid beschermende stoffen in het lichaam minder. Uit onderzoek blijkt dat LMD 5x zo vaak voorkomt bij mensen die meer dan een pakje sigaretten per dag roken en dat het risico verhoogd blijft tot 15 jaar nadat iemand gestopt is met roken.
UV-licht
Ultraviolet licht is zeer schadelijk voor het oog en het netvlies in bijzonder. Bescherm uw ogen tegen UV-licht op zonnige dagen met een goede zonnebril (CE keurmerk categorie 3). Vraag eventueel advies aan uw opticien. In de zonnebank is het dragen van oogbescherming verplicht.
Voeding
Uit onderzoek is gebleken dat er een mogelijk verband is tussen het krijgen van LMD en voeding. Het is daarom belangrijk om gevarieerd te eten en eventueel vitaminepreparaten te gebruiken. Eet elke dag groenten (2 ons vooral groene groenten) en 2 stuks fruit.
Geslacht
Een vrouw van boven de 75 jaar heeft 2x zoveel kans op LMD als een man van dezelfde leeftijd. Een lage oestrogeenspiegel (een hormoon in het bloed) bij vrouwen na de menopauze maakt het risico op de aandoening groter.
Behandeling van leeftijdsgebonden maculadegeneratie
Voor de droge vorm bestaat geen behandeling. Voor de natte vorm van LMD bestaan behandelingen waarmee de achteruitgang van het gezichtsvermogen gestopt kan worden. Wanneer de diagnose vroeg gesteld wordt, kunnen we het nog aanwezige gezichtsvermogen vaak behouden en soms zelf verbeteren. Hieronder lichten we de belangrijkste behandelingen toe.
Laser
Met een laserbehandeling kunnen we lekkende bloedvaatjes dichten en verdergaande bloedingen en achteruitgang van gezichtsvermogen voorkomen. De behandeling kan het zicht dat al verloren is gegaan niet herstellen. Ook wordt het ontstaan van nieuwe abnormale bloedvaten niet voorkomen. Met een laserbehandeling (photodynamische therapie) wordt er een kleurstof in de ader in de arm gespoten. Deze kleurstof gaat naar de lekkende vaten van het oog en verzamelt zich onder het netvlies. De kleurstof wordt geactiveerd door de laserstraal en sluit de lekkende bloedvaatjes.
Deze behandeling doen we niet in HMC. Als de oogarts denkt dat deze behandeling voor u van toepassing is, verwijzen we u door naar een ziekenhuis dat deze behandeling uitvoert.
Operatie
Voor een heel klein deel van de mensen met een natte LMD kan een operatie zinvol zijn.
Medicijnen
Uw netvliesaandoening kan behandeld worden met een medicijn dat de groei van nieuwe bloedvaten en de lekkage van bloedvaten remt door het blokkeren van het molecuul VEGF. Deze anti-VEGF medicijnen bestaan uit Bevacizumab, Aflibercept en Ranibizumab.
Bevacizumab is oorspronkelijk ontwikkeld als behandeling bij een niet-oogheelkundige ziekte (darmkanker). Het is ook zeer effectief gebleken als geneesmiddel voor sommige oogaandoeningen in vele malen lagere doseringen. Sinds 2005 gebruiken oogartsen wereldwijd en in Nederland Bevacizumab voor de behandeling van oogaandoeningen waarbij lekkende, nieuwe bloedvaatjes een rol spelen door het blokkeren van VEGF. Bevacizumab is officieel niet geregistreerd voor de oogheelkundige toepassing (‘off-label’ gebruik), maar wordt wereldwijd en in Nederland het meeste gebruikt van de anti-VEGF medicatie vanwege het uit onderzoek bewezen effect. Aflibercept en Ranibizumab zijn later op de markt gebracht en zijn geregistreerd voor oogheelkundige toepassingen. Ranibizumab blokkeert net als Bevacizumab het VEGF, Aflibercept vangt de VEGF-moleculen weg. Over het algemeen is het middel van eerste keuze Bevacizumab. Uw oogarts bespreekt met u welk middel bij u wordt gekozen voor de behandeling.
Voorkomen van LMD
De tips hieronder kunnen helpen om het ontstaan van LMD te voorkomen:
- Draag een zonnebril wanneer u in aanraking komt met ultraviolette lichtbronnen (zon, zonnebank).
- Eet veel fruit en donkere bladgroenten (spinazie, groene kool, boerenkool).
- Rook niet.
- Neem niet te veel alcohol.
Voedingssupplementen
Uit onderzoek blijkt dat u er op lange termijn voordeel van kunt hebben als u in het beginstadium van LMD hoge dosissen voedingssupplementen neemt. Deze preventieve behandeling kan de oogziekte vertragen. Deze supplementen kunt u het best innemen in overleg met uw oogarts.
Hulpmiddelen
Mensen waarbij LMD in een eindstadium is, kunnen bij lezen en televisiekijken gebruik maken van hulpmiddelen. Denk aan vergrotingsapparaten, telescoopbrillen, grootletter en gesproken boeken en aangepaste computers. De oogarts kan u doorverwijzen naar een optometrist. Ook patiëntenverenigingen voor blinden en slechtzienden kunnen u adviseren.
Meer informatie
De volgende bedrijven kunnen u van dienst zijn bij hulpmiddelen en aanpassingen bij slechtziendheid.
Elvea
Elvea is een bedrijf dat is gespecialiseerd in het aanpassen van verschillende soorten hulpmiddelen voor slechtzienden. Elvea heeft 1x per maand spreekuur in HMC Antoniushove en HMC Westeinde. De oogarts kan u naar hen verwijzen. De meeste voorgeschreven hulpmiddelen worden vergoed uit de Algemene Wet Bijzondere Ziektekosten (AWBZ). Elvea heeft spreekuur op de polikliniek Oogheelkunde van HMC. Afspraken kunt u maken via de polikliniek Oogheelkunde. Voor vragen over hulpmiddelen en de levering daarvan kunt u Elvea bellen op 088 900 80 00, of kijk op www.elvea.nl.
Visio en Bartimeus
Visio en Bartimeus kunnen u adviseren over hulpmiddelen in uw woon- en werkomgeving. Ook bieden zij onder andere ondersteuning bij het aanleren van vaardigheden thuis en bij mobiliteit. De oogarts verwijst u naar een van deze bedrijven wanneer dat nodig is.
VISIO Den Haag
Bordewijklaan 3, 2591 XR Den Haag
Telefoon 088 585 92 00
www.visio.org
Bartimeus Den Haag
Laan 20, 2512 GN Den Haag
Telefoon 070 311 78 30
www.bartimeus.nl
MD Vereniging
Postbus 2034, 3500 GA Utrecht
Telefoon 030 298 07 07
www.maculavereniging.nl
E-mail: info@maculavereniging.nl
Vragen?
Heeft u na het lezen van deze informatie nog vragen, dan kunt u contact opnemen met de polikliniek Oogheelkunde. U bereikt ons van ma t/m vr van 08.30 – 10.30 uur en 13.30 – 15.30 uur via telefoonnummer 088 979 29 30. U kunt ook mailen naar info.oogheelkunde@haaglandenmc.nl.
Als u niet kunt komen
Kunt u op het afgesproken tijdstip niet komen? Bel dan zo snel mogelijk (uiterlijk 24 uur voor de afspraak) de polikliniek Oogheelkunde om uw afspraak af te zeggen of te verplaatsen. U bereikt ons van ma t/m vr van 08.30 – 10.30 uur en 13.30 – 15.30 uur via telefoonnummer 088 979 29 30.
In uw plaats kunnen we dan een andere patiënt helpen. Laat u niet of te laat weten dat u niet komt? Dan moet u betalen voor de afspraak.
Amslertest
Het is belangrijk dat ieder oog afzonderlijk regelmatig getest wordt op mogelijke aanwezigheid van natte maculadegeneratie. Dit kunt u zelf als volgt doen.
Draag uw gewone bril of contactlenzen.
- Houd het rooster op 30 centimeter van uw gezicht.
- Bedek één oog met uw hand.
- Kijk met het andere oog naar het middelpunt van het rooster.
- Kijk goed wat er gebeurt:
– Ziet u vervormingen of golvende lijnen?
– Wordt de golf in de lijn groter?
– Verschijnen er zwarte of vage vlekken? - Herhaal de test nu eventueel met het andere oog.
- Neem contact op met uw oogarts als u de bovengenoemde verschijnselen waarneemt.